
In het 1e artikel uit dit drieluik (Corona en de Capaciteit van de Curatieve Zorg) hebben we gezien dat de capaciteit in de algemene verpleegafdelingen van de ziekenhuizen geen beperking vormde voor de behandeling van corona patiënten. In het 2e artikel (Corona en de Capaciteit van de IC) kwam naar voren dat de hoeveelheid gekwalificeerd personeel op de IC’s niet beperkend was zolang we in aanmerking namen dat de bezetting per bed onder piekbelasting verlaagd kan worden en eventueel verloven ingetrokken als de nood aan de man komt. De enige beperking zou het aantal fysiek beschikbare IC bedden kunnen zijn, waarbij een aantal van rond de 1600 bewezen moet worden geacht op basis van gegevens van het LCPS.
In dit laatste artikel onderzoeken we de daadwerkelijke belasting van de IC’s tijdens de 1e golf van Corona en we onderzoeken welke capaciteitsuitbreiding van de zorg (zowel in bedden als in personeel) gewenst zou zijn. Daarnaast vergelijken we de belasting door corona met die door de griepgolf van 2017/18.
De eerste golf – het werkelijk verloop
Tijdens de 1e golf werden de IC’s zwaar belast volgens de regering en de media. Als we de gegevens van het LCPS combineren met de cijfers die we in ons vorige artikel de revue hebben laten passeren over de personele situatie op de IC’s, krijgen we het volgende beeld:
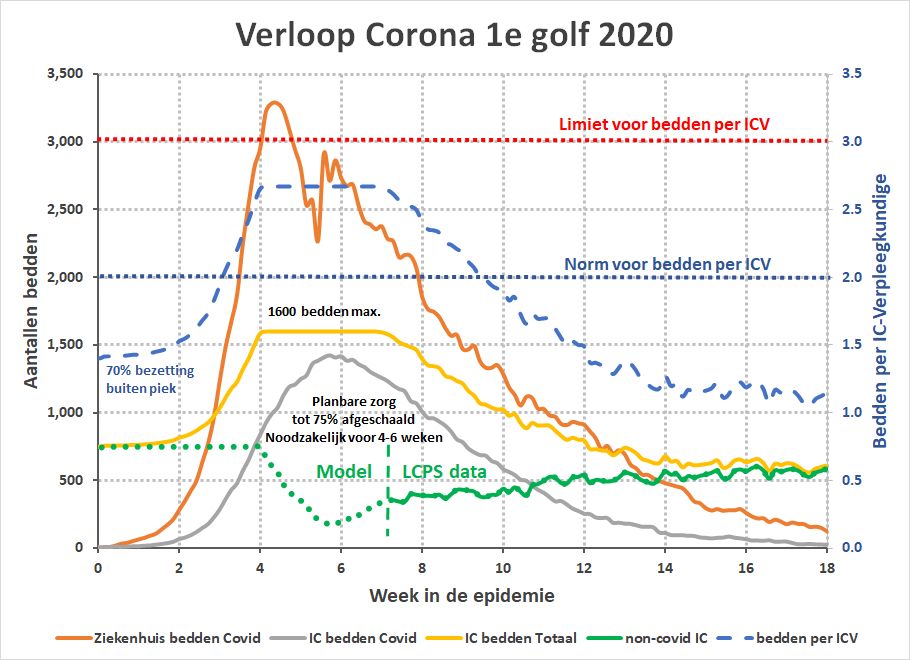
In deze grafiek komen de non-covid IC bedden vanaf week 7 van de epidemie uit de database van het LCPS. Daarvoor zijn ze niet beschikbaar en zijn ze modelmatig berekend op basis van de IC bedden capaciteit. Bij een maximale capaciteit van 1600 bedden ziet het verloop van de non-covid IC bedden er realistisch uit. Dit aantal is een kleine 3% hoger dan het maximum wat in de LCPS data gevonden kan worden vanaf week 7. De basisbezetting van de IC (door het jaar heen) is op 70% van de personele capaciteit op basis van standaard FTE criteria gesteld.
Deze 70% is een modelaanname. Als we dit percentage hoger inschalen dan verandert ook het percentage waarmee de planbare zorg moet worden afgeschaald. Bij bijvoorbeeld 80% basisbezetting gaat de afschaling met ~5% omhoog. Voor de conclusies die in dit artikel getrokken worden is dit niet van wezenlijk belang gebleken.
Uit deze gegevens kan worden afgeleid dat de planbare zorg op de IC met maximaal 75% afgeschaald is geweest en dat afschaling voor zo’n week of 4 nodig was. We zien echter dat de planbare zorg voor zeker 6 weken nog beneden de normale capaciteit lag en dit kan worden toegeschreven aan angst voor nieuwe corona gevallen.
Wat ook goed te zien is, is het feit dat de personele capaciteit op geen moment beperkend is geweest als we de bezettingsnormen voor piekbelasting in ogenschouw nemen. Het aantal bedden per IC-verpleegkundige steeg weliswaar boven de 2 maar heeft de 3 nooit bereikt. We moeten dus concluderen dat het fysiek aantal beschikbare IC-bedden beperkend is geweest.
De eerste golf – personeel 100% benut
De vraag dringt zich op wat er nu gebeurd was als we de personele capaciteit voor 100% hadden kunnen benutten door extra bedden in te richten. In dat verband wijzen we op de noodhospitaals die werden ingericht bij AHOY en het MECC, waar overigens nooit een patiënt gelegen heeft.
Het aantal bedden op basis van het aantal IC-verpleegkundigen had 1859 kunnen zijn, en dan zag het verloop er zo uit:
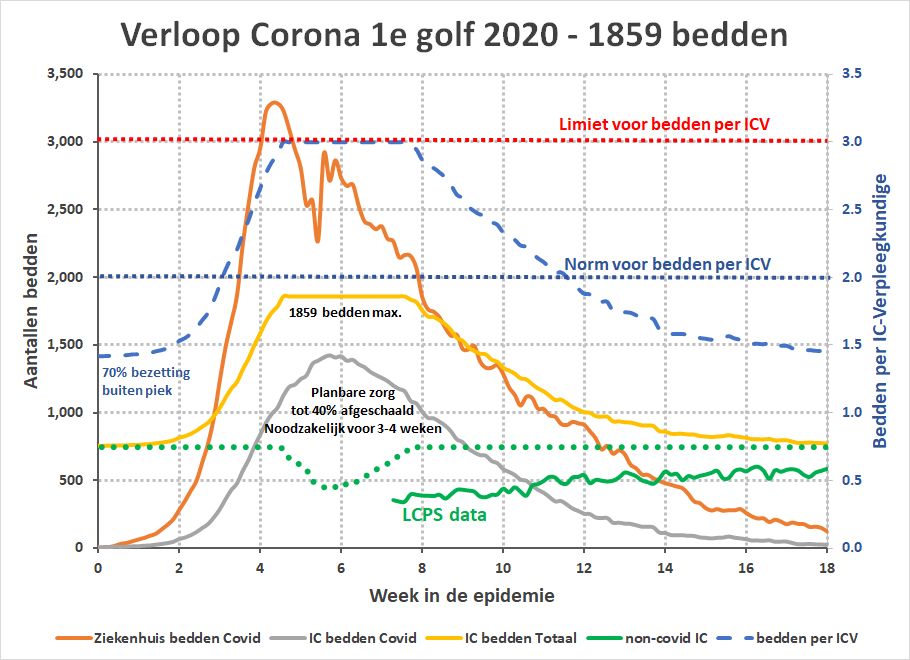
We zien nu dat de planbare zorg niet 75% maar maximaal 40% had hoeven worden afgeschaald en dat dit maar voor 3-4 weken nodig was geweest. Dit had de schade door uitgestelde zorg dramatisch kunnen beperken.
De eerste golf – personeel 100% benut met uitstel van verlof
Zoals in het vorige artikel besproken, zou in noodgevallen van het personeel verlangd kunnen worden om verlof en opleiding uit te stellen om zodoende meer handen aan het bed te realiseren in een piekperiode. We hadden berekend dat dit tot 2323 bedden mogelijk zou maken. Uit ons model blijkt echter dat 2100 bedden al voldoende zouden zijn geweest:
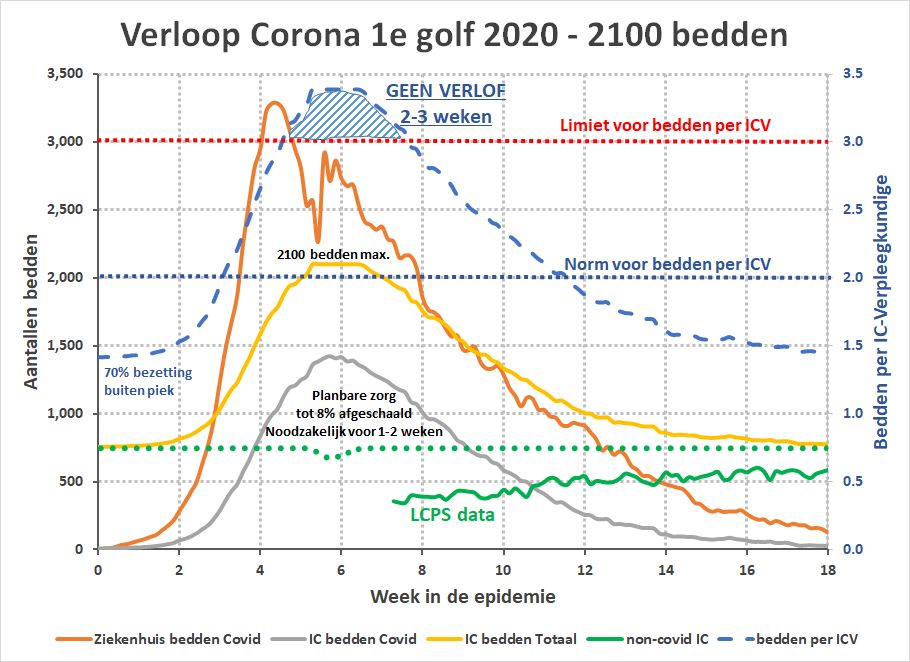
We zien dan dat het personeel voor 2-3 weken voluit moet werken terwijl het afschalen van de planbare zorg minimaal zou zijn (maximaal 8% voor 1-2 weken).
We praten over een verdubbeling van het aantal officiële IC bedden, waarbij een toename met 52% (tot 1600) zonder enige problemen al mogelijk was. Dit betekent dat er nog 500 bedden extra gerealiseerd hadden moeten worden. Het noodhospitaal bij AHOY dat nooit in gebruik is genomen telde al 680 bedden. Het noodhospitaal bij het MECC dat hetzelfde lot beschoren was, telde 276 bedden. Toegegeven, dit waren geen niveau 1-3 IC bedden, maar dat waren de 52% extra bedden ook niet.
We hadden trouwens ook 500 extra IC bedden kunnen hebben in Nederland als we in waren gegaan op het aanbod van Roland Brautigam op 12 oktober 2020 met zijn volledig medisch bemande IC schip dat 500 IC patiënten kon herbergen. Dan hadden we per november 2020 al het beddenprobleem opgelost, en was er geen discussie meer mogelijk geweest over verdere maatregelen die nu tot massieve schade aan economie hebben geleid.
Structurele uitbreiding van de IC capaciteit
Een andere vraag die we kunnen stellen is hoeveel extra personeel we nodig zouden hebben als we de piek capaciteit van de IC op 2100 bedden willen houden maar het aantal bedden per IC-verpleegkundige op maximaal 3 willen houden zonder uitstel van verlof en opleiding. Het blijkt dat we dan 13% meer personeel nodig hebben:
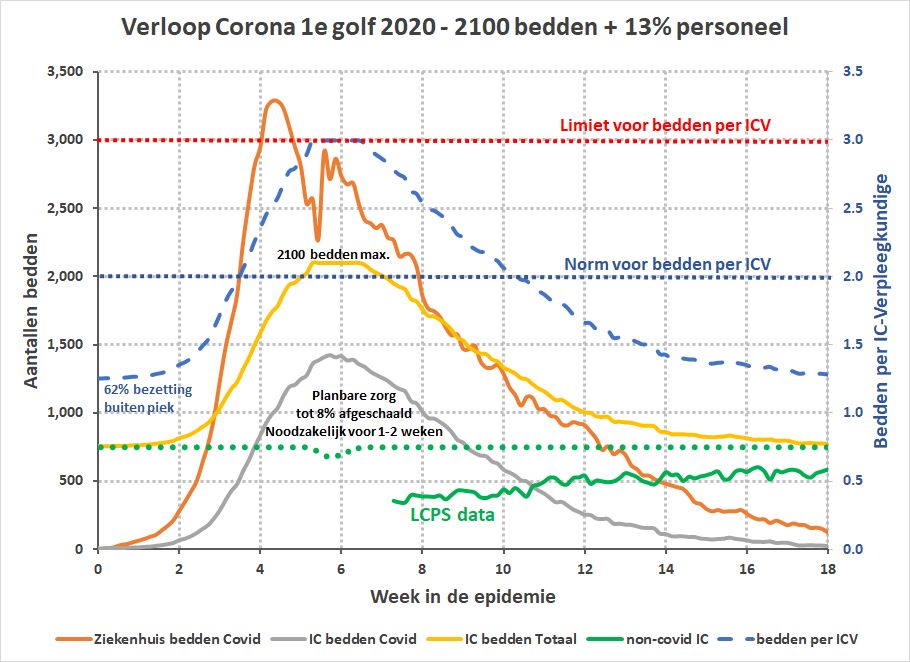
Uitgaande van het originele aantal van 4994 IC-verpleegkundigen komt 13% dus uit op 649 extra IC-verpleegkundigen (+ bijbehorende ondersteuners, intensivisten en IC-artsen volgens piekbezetting).
Ter vergelijking, het rapport rapport ‘verdere opschaling Covid‑19’ van het Landelijk Netwerk Acute Zorg (LNAZ) stelt dat we 1442 FTE aan IC-verpleegkundigen nodig zouden hebben om 700 extra bedden te realiseren. Bij 77% part time (op basis van V&VN cijfers) komt dat neer op 1872 IC-verpleegkundigen voor 700 bedden. Dat zou dus 2808 IC-verpleegkundigen zijn voor onze 1050 extra bedden.
Dat is dus meer dan 4x hoger dan nodig!
Ook de V&VN studie ‘Uitbreiding IC‑capaciteit’ komt tot soortgelijke conclusies door uitsluitend te kijken naar personele bezetting voor extra IC-bedden, in plaats van het benodigde personeel voor álle IC-bedden in ogenschouw te nemen.
Verveling op de IC
Om duidelijk te maken wat er gebeurt met grote toenames in personeel kunnen we eens kijken wat het effect is van 20% extra in plaats van 13% extra personeel:
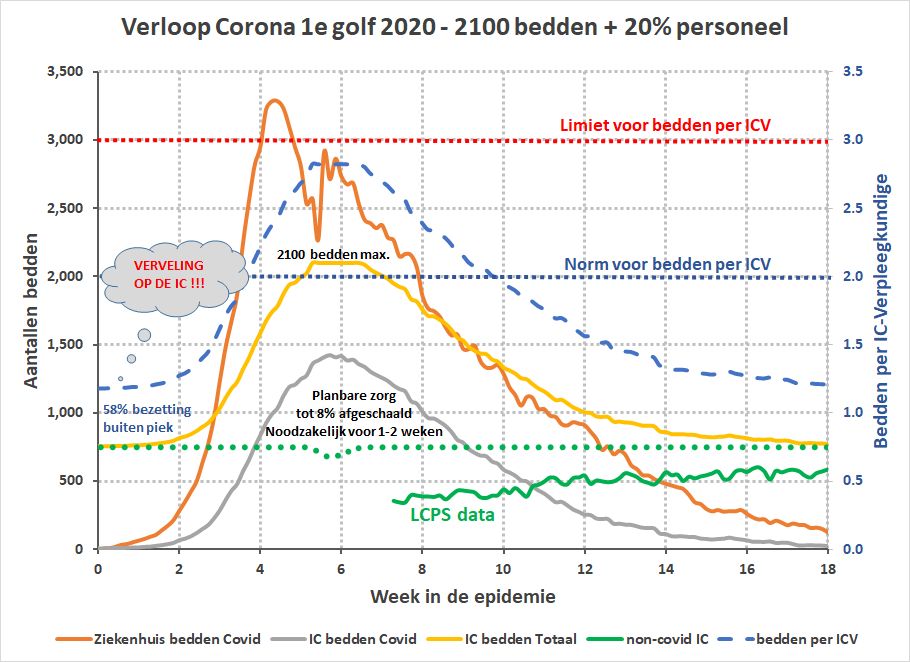
Uiteraard betekent dit minder drukte voor het IC-personeel tijdens de piek van de epidemie, maar tegelijk zien we dat de bezettingsgraad door het jaar heen van voorheen 70% naar 58% zakt. Dit betekent dat het personeel 42% van de tijd eigenlijk niks te doen heeft!
Er valt te raden wat er gebeurt als het personeelsbestand met meer dan 35% zou toenemen zoals de LNAZ en V&VN rapporten voorstaan. Het schrikbeeld van Gommers (verveling) komt dan echt wel om de hoek kijken omdat dan de IC-verpleegkundige de helft van de tijd (of meer) duimen loopt te draaien. Het snel opleiden van zoveel verplegers en artsen zal trouwens ook niet realistisch zijn.
Een toename met 13% zou echter wel binnen een paar jaar haalbaar zijn. En in de tussentijd zijn er alternatieven, zeker met een IC-schip als dat van Brautigam!
De griep van 2017/18
Tot slot kunnen we nog kijken naar het verloop van de griep van 2017/18 en de impact daarvan op onze zorg. Helaas zijn er geen gegevens bekend van het precieze verloop van deze epidemie zodat we het met kentallen moeten doen.
In het griepseizoen 2017/18 kwamen 16.000 mensen in het ziekenhuis te liggen met ernstige griepklachten. Gecorrigeerd voor vergrijzing (aan de hand van IC studies) schatten we dat dit in 2020 een aantal patiënten van 17.000 op zou leveren.
Gemiddeld 1/3 van de grieppatiënten zal doorgaans op de IC belanden en als gemiddelde ligduur in het ziekenhuis nemen we 9 dagen. Als iemand naar de IC gaat nemen we aan dat dit na 2 dagen in het ziekenhuis is en dat hij/zij dan de resterende 7 dagen op de IC doorbrengt.
Als aantal IC bedden nemen we 1600, gelijk aan het aantal dat we vonden in analyse van de 1e golf van corona. Voor het verloop van de epidemie nemen we een zogenaamde normaal-distributie aan en de lengte van de griepgolf stellen we op 18 weken, net als in 2017/18.
We krijgen dan het volgende beeld te zien:
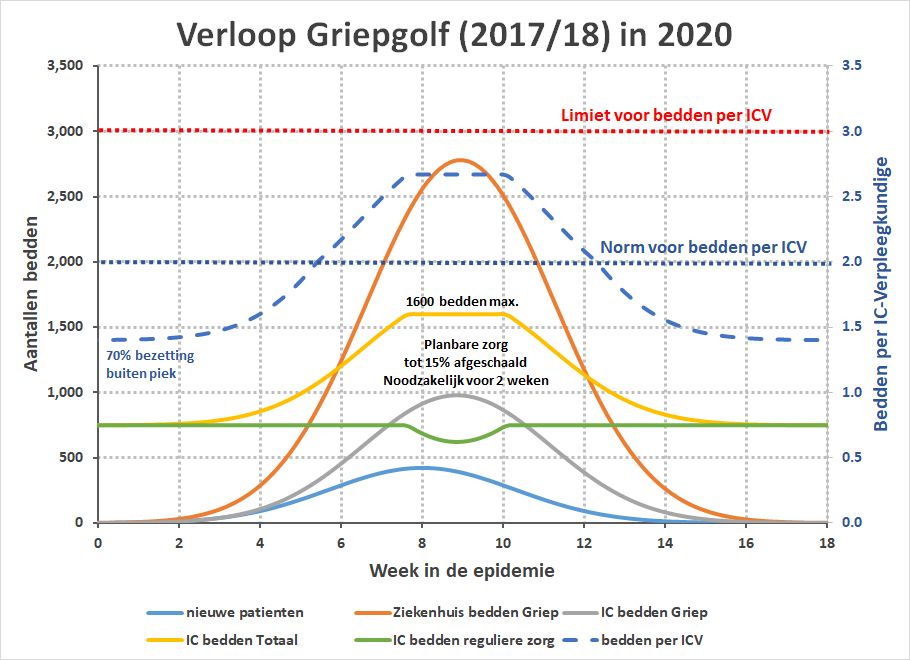
De piek in de ziekenhuisbedden ligt zo’n 500 bedden lager dan we bij corona gezien hebben. Ook de afschaling van de planbare zorg is duidelijk minder en korter, hoewel aanwezig. Een en ander komt overeen met de berichtgeving in de media uit 2017/18 dat de ziekenhuizen en vooral de IC’s vol waren, maar dat er nog wel plek was te vinden als iemand zorg nodig had.
Hoewel deze grafiek gebaseerd is op een aantal aannamen over de griep in 2017/18 is het op deze basis aannemelijk dat corona inderdaad een zwaardere aanslag heeft gepleegd op de capaciteit van onze zorg. Het totale aantal Covid-19 patiënten dat in de 1e golf op de IC gelegen heeft is in de orde van 9000 en daarmee hoger dan de +/- 6.000 van de griep. Ook de opbouw van de gevallen in de aanloop van de 1e golf lijkt steiler.
We moeten Covid-19 dus zeker niet onderschatten. Ook de verhalen over de hoge werkdruk in de zorg zijn zondermeer reëel geweest. Echter, vanaf het begin van de epidemie is er een grote weigerachtigheid geweest om zogenaamde ‘repurposed drugs’ een serieuze kans te geven om in de 1e lijn het aantal opnames in de ziekenhuizen te verkleinen, en in de 2e lijn het aantal patiënten dat doorstroomt naar de IC.
Uit een onderzoek uitgevoerd bij ISALA bleek dat de kans op overplaatsing naar de IC 53 procent lager lag als patiënten een behandeling met hydroxychloroquine kregen. Daarmee had het aantal patiënten op de IC potentieel beneden dat van de griep uit 2017/18 uit kunnen komen! En HCQ is zeker niet de enig mogelijke behandeling met reeds bestaande medicijnen.
Buiten het feit dat een effectievere behandeling de belasting van de zorg belangrijk had kunnen verlagen, mag ook niet uit het oog worden verloren dat tijdens de 1e golf het aantal PCR testen per week exponentieel gestegen is waardoor het percentage patiënten dat als corona patiënt werd aangemerkt (ook zonder covid-19 symptomen) almaar groeide. Bij de opbouw van de piek van de 1e golf heeft dit nog geen significante rol gespeeld maar wel in de maanden daarna.
Bij de griep hebben we deze frequentie van testen nog nooit gezien zodat de vergelijking tussen de twee ziekten geen gelijke basis kent qua diagnosestelling.
Conclusies
- Gebaseerd op de database van het LCPS, gecombineerd met de bedden- en personeelscapaciteit op de IC’s kunnen we concluderen dat de capaciteit van de IC’s gelimiteerd werd door het aantal geschikte IC-bedden. Extra bedden hadden een aanzienlijk beter resultaat opgeleverd voor wat betreft de noodzakelijke afschaling van planbare zorg en daarmee de gezondheidsschade hiervan drastisch beperkt.
- Deze bedden waren beschikbaar in de vorm van noodhospitaals bij AHOY en MECC die echter nooit een patiënt gezien hebben. Daarnaast had het initiatief van Brautigam voor een IC-schip het hele knelpunt in de zorg in één keer kunnen oplossen voor de 2e golf.
- Als het aantal geschikte IC-bedden wordt verdubbeld, kunnen we een situatie als tijdens de 1e golf adequaat aan zonder extra IC personeel. Voor de langere termijn zou slechts 13% extra personeel nodig zijn om afschaling van de planbare zorg te minimaliseren tijdens een epidemie. Als alternatief zou een IC-schip ingezet kunnen worden.
- Tot slot had inzet van ‘repurposed drugs’ een belangrijke bijdrage kunnen leveren aan de ontlasting van de zorg. Volledige inzet op vaccins onder ‘emergency use authorization’ is in dat opzicht niet te verdedigen. Dit is temeer het geval omdat deze vaccins tijdens de 1e golf nog niet beschikbaar waren.